O faturamento hospitalar é, sem dúvida, um dos maiores desafios de gestão para instituições de saúde. Em média, os hospitais brasileiros levam 112,5 dias para receber o pagamento das operadoras de saúde — um número que cresceu 19% desde 2018, segundo relatório do BTG Pactual.
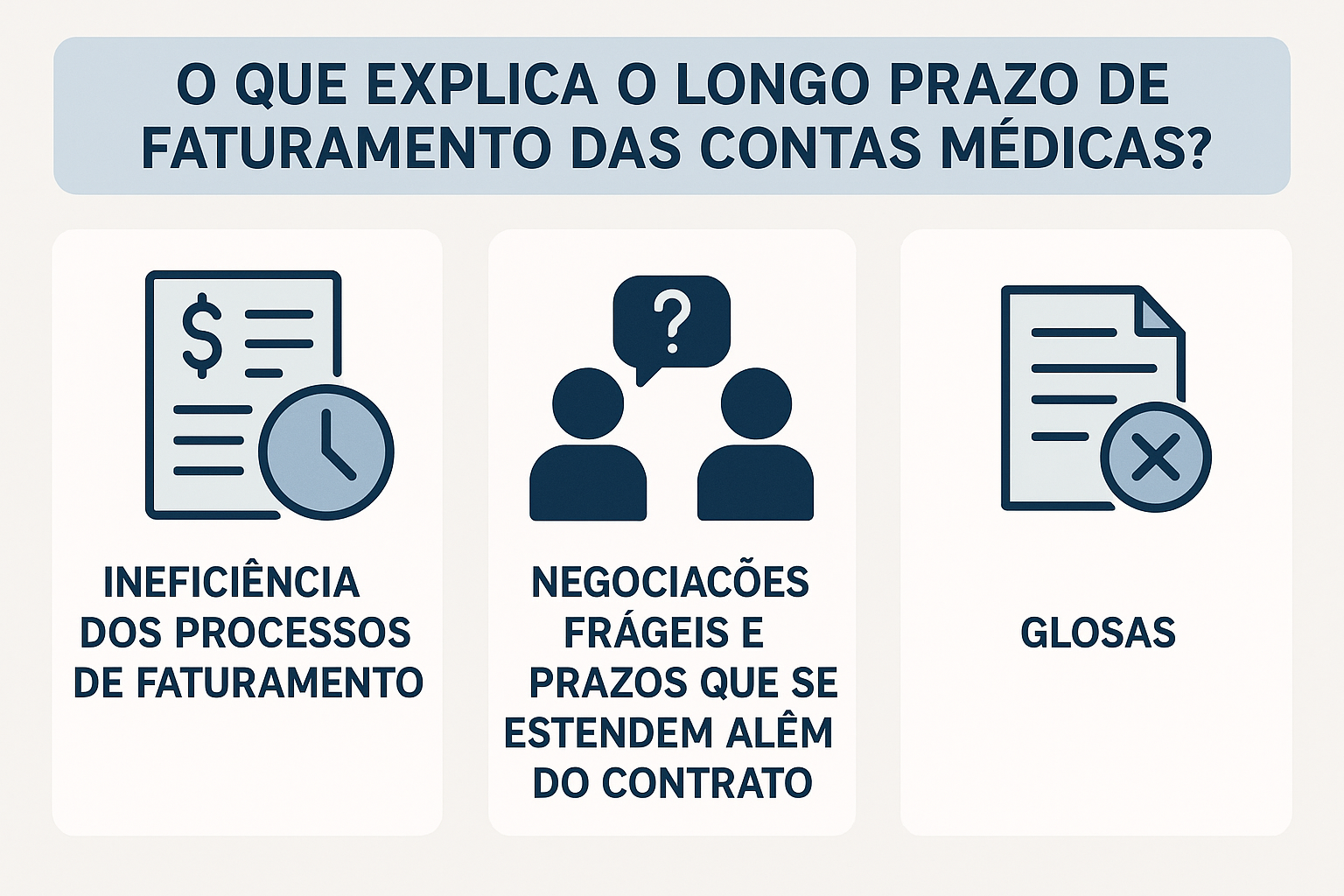
Mas afinal, por que esse prazo é tão longo? A resposta está em um processo complexo, fragmentado e cheio de gargalos: o ciclo da receita hospitalar. Por trás dessa demora, há três grandes fatores que impactam diretamente o faturamento: ineficiência nos processos de faturamento, contratos com operadoras de saúde mal gerenciados e a alta incidência de glosas.
🏥 O caminho da conta: entenda o ciclo da receita hospitalar
Também conhecido como “caminho da conta”, o ciclo da receita hospitalar envolve todas as etapas pelas quais uma conta médica passa, desde o atendimento até o recebimento dos valores. Ele é composto por:
- Agendamento e pré-autorização: verificação de cobertura e autorização do plano de saúde antes do atendimento.
- Admissão e atendimento: registro do paciente e documentação de procedimentos, materiais e medicamentos.
- Faturamento: codificação e consolidação das informações para envio da conta à operadora.
- Recebimento e conciliação: análise e pagamento da fatura pela operadora e conferência por parte do hospital.
- Gestão de glosas: revisão e contestação de valores negados ou pagos parcialmente.
Esse processo passa por diversas áreas: recepção, autorizações, enfermagem, farmácia, auditoria, faturamento, financeiro e jurídico. Qualquer falha de comunicação, documentação ou validação pode gerar atrasos significativos.
⚠️ Os três pilares que atrasam o faturamento hospitalar
1. Ineficiência no processo de faturamento
Erros nas etapas iniciais do atendimento e no processamento das informações são uma das principais causas dos atrasos. Entre os problemas mais comuns estão:
❌ Falta de documentação obrigatória ou erros no cadastro do paciente;
❌ Registros incompletos de procedimentos, medicamentos e materiais;
❌ Erros de codificação (CBHPM, TUSS) e de conferência com os contratos;
❌ Informações divergentes entre os serviços prestados e os itens faturados;
❌ Tabelas desatualizadas, que causam falhas na precificação;
❌ Falta de visibilidade sobre o status de cada conta em tempo real.
Esses fatores geram retrabalho, aumentam as chances de glosa e prejudicam a previsibilidade financeira da instituição.
Saiba como prevenir os principais erros no ciclo da receita hospitalar!
2. Negociações frágeis e prazos que se alongam além do contrato
Hospitais trabalham com diversas operadoras de saúde ao mesmo tempo, sendo que cada uma tem suas próprias regras e prazos de envio de documentos e recebimentos. Conhecer bem todos os contratos e processos, portanto, é fundamental para não perder prazos.
Os prazos de pagamento são regidos por contratos firmados com cada operadora. E cada contrato tem regras diferentes:
- Pagamento em 30 a 45 dias (prazo mais curto);
- Pagamento em 60 dias (prazo médio);
- Pagamento em 90 dias ou mais (prazo longo).
No entanto, quando ocorrem erros ou atrasos no processo de faturamento, os prazos contratuais deixam de ser o limite e se estendem ainda mais. A falta de domínio sobre os fluxos internos de faturamento gera insegurança nas negociações com as operadoras de saúde e compromete a gestão contratual.
Além disso, regras de negócio mal definidas levam à perda de prazos importantes — como os de solicitação de autorizações, fechamento de contas e envio de faturas. Como consequência, contas podem ficar retidas no hospital por tempo indeterminado, e os cadastros de procedimentos, materiais e medicamentos acabam desatualizados, dificultando ainda mais o ciclo da receita.
3. Incidência de glosas
As glosas médicas são negativas parciais ou totais de pagamento por parte das operadoras, geralmente causadas por:
- Documentação incompleta ou inadequada;
- Serviços não autorizados ou divergentes do contrato;
- Erros na codificação dos procedimentos;
- Falta de justificativas técnicas.
Quando há glosa, o hospital precisa entrar com recurso, iniciando um novo ciclo de análise que pode levar mais 30, 60 ou até 90 dias adicionais. Em casos mais críticos, quando há glosas e longos prazos de análise por parte da operadora, uma conta médica pode levar até 6 meses para ser paga — desde o atendimento até a resolução da glosa.
Descubra as causas reais de glosas por trás dos motivos da ANS!
Exemplo:
- Atendimento em novembro.
- Envio do faturamento em dezembro.
- Glosa identificada e recurso solicitado.
- Operadora leva até 90 dias para pagar a conta inicial (até março).
- Recurso de glosas entra em análise, com prazo adicional de até 90 dias para revisão e pagamento do valor glosado.
Portanto, uma conta referente a um atendimento realizado em outubro pode ser paga apenas em abril do ano seguinte, dependendo dos prazos contratuais e da resolução de glosas.
🤖 Mas qual é a solução?
Processos manuais ainda são comuns em muitas instituições de saúde — e, frequentemente, resultam em retrabalho, falhas e atrasos no recebimento das contas. Sem padronização e visibilidade, o ciclo da receita se torna lento, complexo e pouco eficiente.
A transformação digital surge como uma solução estratégica para reverter esse cenário. Com o uso de tecnologias especializadas, é possível automatizar etapas críticas, reduzir erros operacionais e acelerar o faturamento de forma significativa.
Um exemplo disso é o Dr. Marvin, uma solução baseada em Inteligência Artificial que permite o acompanhamento em tempo real das contas médicas, ainda durante a internação.
Com o Dr. Marvin, é possível:
✅ Identificar divergências entre o que foi prestado e o que será faturado, antes do fechamento da conta;
✅ Reduzir erros e glosas com conferência automática dos dados;
✅ Integrar equipes e garantir visibilidade total do status da conta;
✅ Agilizar a negociação com operadoras através do consenso eletrônico, que reduz as negativas;
✅ Padronizar processos e garantir mais eficiência ao ciclo da receita.
🏆 Reduzir o prazo de faturamento é possível
Longos prazos de faturamento não precisam ser a regra. Com processos bem definidos, uso de dados e tecnologias inteligentes, é possível transformar a jornada da conta médica — tornando-a mais ágil, segura e financeiramente sustentável para hospitais e operadoras.
💡 Aproveite para baixar o eBook: Ciclo da Receita Hospitalar: Principais Erros e Como a Tecnologia pode Resolvê-los!
Assuntos relacionados:
Quanto custa para auditar uma conta médica?
Enfermeiro Auditor: Expectativas e Salário em 2025